(IDWR 2002年第13号掲載)
ツツガムシ病はOrientia tsutsugamushi を起因菌とするリケッチア症であり、ダニの一種ツツガムシによって媒介される。患者は、汚染地域の草むらなどで、有毒ダニの幼虫に吸着され感染する。発生 はダニの幼虫の活動時期と密接に関係するため、季節により消長がみられる。また、かつては山形県、秋田県、新潟県などで夏季に河川敷で感染する風土病で あったが(古典型)、戦後新型ツツガ虫病の出現により北海道、沖縄など一部の地域を除いて全国で発生がみられるようになった。
疫 学
|
ツツガムシは一世代に一度だけ、卵から孵化した後の幼虫期に哺乳動物に吸着し、組織液を吸う(図1)。その後は土壌中で昆虫の卵などを摂食して生活する。わが国でリケッチア(以下、菌)を媒介するのは、アカツツガムシ(Leptotrombidium akamushi )、タテツツガムシ(L. scutellare )、およびフトゲツツガムシ(L. pallidum )の3種であり、それぞれのダニの0.1〜3%が菌をもつ有毒ダニである。ヒトはこの有毒ダニに吸着されると感染する。吸着時間は1〜2 日で、ダニから動物への菌の移行にはおよそ6 時間以上が必要である。菌はダニからダニへ経卵感染により受け継がれ、菌をもたないダニ(無毒ダニ)が感染動物に吸着しても菌を獲得できず、有毒ダニにな らない。したがって、自然界でげっ歯類などの動物はヒトへの感染増幅動物とはならず、ダニのライフサイクルを完結させるために重要となる。 |
|
|
図1. ツツガムシの生活環 |
|
|
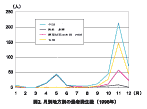
図2. ツツガムシ病の月別地方別の患者発生数(1998 年) |
|
|
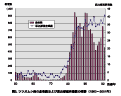
図3. ツツガムシ病の患者数および届出都道府県数の推移(1950〜2001年) |
我が国では1950 年に伝染病予防法によるツツガムシ病の届け出が始まり、1999 年4 月からは感染症法により4 類感染症全数把握疾患として届け出が継続されている(図3)。 感染症法施行後の患者数をみると、1999 年(4〜12月)には588 人、2000 年(1〜12月)には急増して754 人が報告された。2001 年には460 人に減少したが、今後の動向が注目される。また、毎年数人の死亡例も報告され、依然として命を脅かす疾病であることがうかがえる。また、ツツガムシ病は広 くアジア、東南アジアにも存在しており、輸入感染症としても重要である。
病原体
|
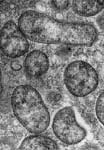
ツツガムシ病の起因菌はオリエンティア・ツツガムシ(Orientia tsutsugamushi )であり、大きさはおよそ0.5×2.5 μm である(写真1)。他のリケッチアと同様に、細胞外では増殖できない偏性細胞内寄生細菌である。本菌には血清型が存在し、Kato、Karp、およびGilliamの3種類は標準型とよばれ、その他にも、Kuroki、およびKawasaki など新しい型も報告されている。 |
|
|
写真1.Orientia tsutsugamushi の電子顕微鏡写真(新潟薬科大学微生物学教室 浦上弘先生提供) |
臨床症状
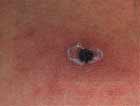
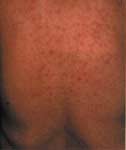
潜伏期は5 〜14 日で、典型的な症例では39 ℃以上の高熱を伴って発症し、皮膚には特徴的なダニの刺し口(写真2)がみられ、その後数日で体幹部を中心に発疹(写真3)がみられるようになる。
|
写真2. ダニの刺し口
(須藤恒久著 「新ツツガムシ病物語」より) |
写真3. 発疹
(須藤恒久著 「新ツツガムシ病物語」より) |
発熱、刺し口、発疹は主要3徴候とよばれ、およそ90%以上の患者にみられる。また、患者の多くは倦怠 感、頭痛を訴え、患者の半数には刺し口近傍の所属リンパ節、あるいは全身のリンパ節の腫脹がみられる。臨床検査ではCRP強陽性、ASTおよびASL などの肝酵素の上昇がおよそ90%の患者にみられる。また、治療が遅れると播種性血管内凝固をおこすことがあり、致死率が高い。
発生時期がその年の気候により影響を受けること、わが国には夏〜秋に発生の多い日本紅斑熱が存在することなどから、年間を通して、本症を含むダニ媒介性 リケッチア症を常に疑うことが重要である。また、ヒトの移動に伴い、汚染地域に出かけて感染し、帰宅後発症する例もあるので、汚染地域だけでなく広く全国 の医療機関で注意が必要である。
病原診断
確定診断は主に間接蛍光抗体法、および免疫ペルオキシダーゼ法による血清診断で行われている。診断用抗原にはKato 、Karp 、およびGilliam の標準型に加えて、Kuroki 、およびKawsaki 型を用いることが推奨されている。ある特定の血清型だけに抗体が上昇する場合があり(つまり、血清学的な交差反応が株間でみられない場合がある)、流行に 合わせて新しい血清型も使用しないと、診断できないことがあるためである。判定は、急性期血清でIgM抗体が有意に上昇している時、あるいは、ペア血清で 抗体価が4倍以上上昇した時を陽性とする。
また、ワイル・フェリックス反応ではOXK 陽性となるが、陰性のこともあるので注意が必要である。病原体診断には、末梢血中からの菌のDNA 検出が用いられている。EDTA 加全血からバフィーコート分画を分離し、DNA を抽出後、nested PCR 法による検出がなされる。また、この方法で菌の血清型別も可能である。菌分離はマウスや培養細胞を用いて行われるが、P3 実験施設が必要であり、時間もかかるので診断には実用的でない。
治療・予防
ダニ媒介性リケッチア症の一般的な治療法、および予防法に準じて行う。治療には、早期に本症を疑い、適切な抗菌薬を投与することが極めて重要である。第 一選択薬はテトラサイクリン系の抗菌薬であり、使用できない場合はクロラムフェニコールを用いる。βラクタム系抗菌薬は無効である。
本症の予防に利用可能なワクチンはなく、ダニの吸着を防ぐことが最も重要である。具体的には、発生時期を知り汚染地域に立ち入らないこと、立ち入る際にはダニの吸着を防ぐような服装をすること、作業後には入浴し吸着したダニを洗い流すこと、などである。
感染症法における取り扱い(2012年7月更新)
「つつが虫病」は全数報告対象(4類感染症)であり、診断した医師は直ちに最寄りの保健所に届け出なければならない。
届出基準はこちら
(国立感染症研究所ウイルス第一部 小川基彦)