(IDWR 2005年第20号)
化膿性髄膜炎のうち、髄膜炎菌を起炎菌とするものを髄膜炎菌性髄膜炎という。髄膜炎を起こす病原性細菌はいくつか知られているが、大規模な流行性の髄膜炎の起炎菌は髄膜炎菌のみであることから、流行性髄膜炎ともよばれる。
疫 学
| わが国においては、終戦前後に4,000例を超える髄膜炎菌性髄膜炎の報告があったが、戦後は発生数は激減し、1970年以降、年間100例に満たない報告数となった(図1)。1980年以降は30例を下回り、1990年に入ると一桁台の報告数にまで減少した。 | 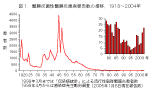 |
| 図1. 髄膜炎菌性髄膜炎患者報告数の推移,1918〜2004年 |
感染症法が施行された1999年以降では8〜22例が報告されている 1)。わが国では、髄膜炎菌性感染症の起炎菌としては、BおよびY群髄膜炎菌が同定されることが多い1)2)。
しかし、世界全体としては毎年30万人の患者が発生し、3万人の死亡例が出ている3)。特に、髄膜炎ベルト(meningitis belt)とよばれるアフリカ中央部において発生が多く、また先進国においても局地的な小流行が見られている。
起 炎菌としては、アフリカではA群が圧倒的に多く、8〜12年周期で地域での起炎菌となっており、またアジア(ベトナム、ネパール、モン ゴル)、ブラジルでも流行の原因株となっている。B群はヨーロッパに最も広く認められ、C群は米国、ヨーロッパに多く見られる。1998年にはイングラン ドでC群による流行性髄膜炎が発生し、1,500人以上が発症して150人が死亡し4)、C群混合ワクチン導入のきっかけとなった(治療・予防の項参照)。2000年から2001年にかけては、メッカへの巡礼者を介したW-135群の感染例が発生し、WHOの報告によると世界で患者約400人、死亡者約80人の犠牲者を出したとされている5)。近年においては2005年1月に、1カ月間で中国・安徽省を中心に髄膜炎の感染者が続出し、患者258人、死者16人もの犠牲者が出たとされた6)。また、フィリピンでは2004年10月から2005年1月にかけて、髄膜炎菌による患者98人、死者32人7)、インドでは2005年3月下旬から5月下旬までの短期間に、髄膜炎菌による患者が368人で死者が37人も発生した8)との報告がある。
一般的に患者としては、生後6カ月から2年の幼児、及び青年が多い。
一般的に髄膜炎菌は患者のみならず、健常者の鼻咽頭からも分離され、その割合は世界では5〜20%程度とされている9)。しかし近年の研究結果から、わが国においては健康保菌者は約0.4%程度であることが明らかとなっている10)11)。わが国における低保菌率と髄膜炎菌性感染症の低発生率の関連性は非常に興味深いが、詳細は不明である。
病原体
| 髄膜炎菌(Neisseria meningitidis )は1887年にWeichselbaumによって、急性髄膜炎を発症した患者の髄液から初めて分離された。大きさは0.6〜 0.8μm、グラム陰性の双球菌(図2)で、非運動性である。患者のみならず、健常者の鼻咽頭からも分離される。人以外からは分離されず、自然界の条件で は生存不可能である。 | 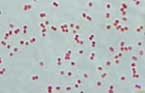 |
| 図2. 髄膜炎菌のグラム染色像 |
本菌はくしゃみなどによる飛沫感染により伝播し、気道を介して血中に入り、さらには髄液にまで侵入することにより、敗血症や髄膜炎を起こす。
髄膜炎菌は莢膜多糖体の種類によって少なくとも13種類(A, B, C, D, X, Y, Z, E, W-135, H, I ,K, L)のserogroup(血清型)に分類されているが、起炎菌として分離されるものではA, B, C, Y, W-135が多く、特にA, B, Cが全体の90%以上を占める。また、菌の成育に必須の遺伝子(house keeping gene)の塩基配列の多様性を比較、解析することにより、分子レベルで分類するMLST(Multi Locus Sequence Typing)と呼ばれる方法があり、流行を起こす起炎菌は特定のグループに分類されることが推測されている12)。
臨床症状
気道を介してまず血中に入り、 1)菌血症(敗血症)を起こし、高熱や皮膚、粘膜における出血 斑、関節炎等の症状が現れる。引き続いて 2)髄膜炎に発展し、頭痛、吐き気、精神症状、発疹、項部硬直などの主症状を呈する。3)劇症型の場合には突然発症し、頭痛、高熱、けいれん、意識障害を 呈し、DIC(汎発性血管内凝固症候群)を伴い、ショックに陥って死に至る (Waterhouse-Friderichsen症候群)。
菌血症で症状が回復し、髄膜炎を起こさない場合もあるが、髄膜炎を起こした場合、治療を 行わないと致死率はほぼ100%に達する。抗菌薬が比較的有効に効力を発揮するので、早期に 適切な治療を施せば治癒する。
病原診断
髄液、血液から分離培養を行い、グラム染色による検鏡及び生化学的性状により髄膜炎菌であることを確定する。血清群型別は、Wellcome社、E.Y Lab社などで販売されている型別用の 抗血清を用いて、凝集反応の有無によって検査を行う。
PCRによる髄膜炎菌の同定はいくつかの論文で報告されているが、いまのところWHOを含めた国際医療機関において統一された方法の提示はない。
また、髄液中の細菌抗原を検出する方法も行われており、ラテックス凝集法による診断キットがSlidex(Bio-Merieux社)として販売されている。ただし、このキットにはA, B, C群に対する抗体し か含まれていないので、その点に留意する必要がある。
治療・予防
第一選択薬はペニシリンGで ある。また、一般に髄膜炎の初期治療に用いられるセフォタキ シム(CTX)、セフトリアキソン(CTRX)、セフロキシム(CXM)は髄膜炎菌にも優れた抗菌力を発 揮するので、菌の検査結果を待たずしてCTX、CTRXをペニシリンGと併用すれば、起炎菌に対して広範囲な効果を現わし、早期治療の助けとなる。
予防としてはまずワクチンが挙げられる。現在ではA、C単独もしくはその2群、およびA、C、Y、W-135の4群混合の精製莢膜多糖体 ワクチンが使用されている。しかし、2歳以下の幼児に は最初から効果が期待できず、さらに成人に対しての効果は数年程度しか持続しないとされている。最近では、C群髄膜炎菌の莢膜多糖体を不活化ジフテリアト キシンに結合させた混合ワクチンが開発され、英国では1999年11月から、その他、ベルギー、ドイツ、ギリシャ、アイルランド、オランダ、ポルトガル、 スペイン、カナダなどの先進国で認可され、現時点では最も有効なC群髄膜炎菌ワクチンとして使用されている13)。一方、B群の 精 製莢膜多糖体ワクチンは免疫惹起力が非常に弱く、ワクチンとして有効でないとされている。そこで外膜タンパクを用いたワクチンが開発、 検討されてきたが、防御効果の有無がはっきりしないため、現時点においては使用可能なB群髄 膜炎菌用のワクチンは存在しない。しかし、B群髄膜炎菌による小規模なアウトブレイクに悩まさ れ続けてきたニュージーランドでは2004年に、ニュージーランド専用に開発された外膜タンパク質ワクチン「MeNZB」を仮認可し、6週歳から19歳ま での小児に定期接種を開始した14)。わが国 において少ないながらも発生する髄膜炎菌性髄膜炎の起炎菌の半数以上はB群によるものであり、日本国内のドミナント血清群であると推測されることから、今 後のB群髄膜炎菌に対するワク チンの実績動向と開発が注目される。
わが国においては、2015年5月より髄膜炎菌(血清型A、C、Y、W)による侵襲性髄膜炎菌感染症を予防する目的の4価髄膜炎菌ワクチンが認可された。基本的には任意接種だが、指定難病である発作性夜間ヘモグロビン尿症に用いるエクリズマブ投与対象者は保険適用である。
患者と接した人々への緊急の対策としては、抗菌薬の予防投与がリファンピシンを中心に行われる。
感染症法における取り扱い (2015年5月更新)
Neisseria meningitidis が髄液又は血液などの無菌部位から検出された侵襲性髄膜炎菌感染症として、2013年4月1日より髄膜炎菌性髄膜炎から変更となっている(全数報告対象:5類感染症)。2015年5月21日より、緊急対応が必要な疾患の特性により、診断した医師は氏名・住所等を含めた届出を最寄りの保健所に直ちに行うように変更された。
届出基準はこちら
学校保健安全法における取り扱い (2012年4月30日現在)
髄膜炎菌性髄膜炎は第2種の感染症に定められており、病状により学校医その他の医師において感染のおそれがないと認めるまで出席停止とされている。
また、以下の場合も出席停止期間となる。
・患者のある家に居住する者又はかかっている疑いがある者については、予防処置の施行その他の事情により学校医その他の医師において感染のおそれがないと認めるまで。
・発生した地域から通学する者については、その発生状況により必要と認めたとき、学校医の意見を聞いて適当と認める期間
・流行地を旅行した者については、その状況により必要と認めたとき、学校医の意見を聞いて適当と認める期間
【文献】
http://www.doh.gov.uk/cmo99_07.htm., 1999.
(国立感染症研究所細菌第一部 高橋英之)