掲載日:2022年12月8日
第109回新型コロナウイルス感染症対策アドバイザリーボード(令和4年12月7日、厚生労働省)の報告による、我が国における新型コロナウイルス感染症の状況等についてお知らせいたします(第109回新型コロナウイルス感染症対策アドバイザリーボード 資料1)。
英語版(準備中)
感染状況等の概要
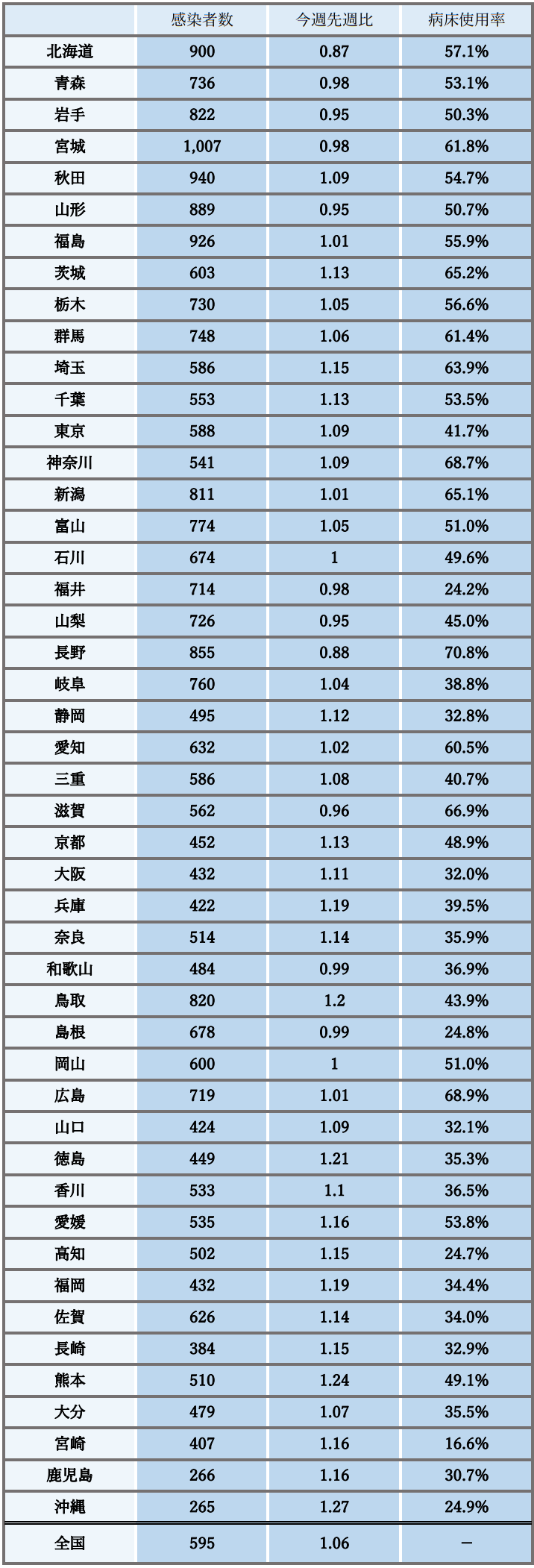
全国の新規感染者数(報告日別)は、直近の1週間では10万人あたり約595人となり、 今週先週比は1.06と増加速度が低下し、足元では横ばいとなっているものの、一部の地域では増加傾向が継続するなど地域差がみられる。
今後の免疫の減衰や変異株の置き換わりの状況、また、年末に向けて社会経済活動の活発化による接触機会の増加等が感染状況に与える影響に注意が必要。
病床使用率は全国的に上昇傾向にあり、重症者数と死亡者数は足元で横ばいとなっている。
参考:地域の動向
※新規感染者数は、直近1週間合計の対人口10万人の値の概数であり6日0時時点のHER-SYS報告値(今週先週比も同時点))、病床使用率は6日作成時点の確保病床使用率
感染状況等と今後の見通し
感染状況について
- 新規感染者数について、全国的には増加速度の低下が続き、足元で横ばいとなっているが、感染拡大が先行した地域では総じて減少傾向にある一方、遅れて感染拡大となった地域では増加傾向が継続するなど地域差がみられる。
- 北海道では今夏の感染拡大の最高値を超えて以降、足元では減少傾向が継続している。また、東北、北陸・甲信越でも、感染のレベルは高いものの減少傾向にある。一方、首都圏や近畿、四国、九州・沖縄などでは10万人あたりで全国を下回っているが、増加幅は全国より大きい傾向にある。また、高齢者施設と医療機関の集団感染も増加傾向にある。
- 全国の年代別の新規感染者数は、人口あたりでは10代を始めとして若い世代ほど多くなっている。しかし、一部の地域では特に10代の感染者数が横ばい、または減少傾向となっており、全国でみても10代は横ばいとなっている。また、ほとんどの地域では高齢者の新規感染者数の増加が進んでいるため、全国では重症者数と死亡者数は足元で横ばいとなっているものの今後の推移に注意が必要。
- 本年1月以降の小児等の死亡例に関する暫定報告にあるように、小児感染者数の増加に伴う、重症例、死亡例の発生に注意が必要である。また、小児の入院者数の動向にも注意が必要。
- 季節性インフルエンザについては、例年の同時期よりも低い水準にあるものの、直近2年間の同時期より高く、一週間前とほぼ同様の水準が継続している。
今後の見通しについて
- 今後の感染状況について、全国及び大都市の短期的な予測では、地域差や不確実性はあるものの、横ばいから増加傾向が見込まれる。一方で、北海道では減少傾向の継続が予測されている。さらに、今後の免疫の減衰や、より免疫逃避能のある株への置き換わりの状況、また、年末に向けて社会経済活動の活発化による接触機会の増加等が、地域の感染者数の推移に影響すると考えられるため注視が必要。
- 季節性インフルエンザについても、新型コロナウイルス感染症との同時流行を含め今後の推移に注意が必要。
感染の増加要因・抑制要因について
- 【ワクチン接種および感染による免疫等】
-
ワクチン接種と自然感染により獲得した免疫は、経時的に低下していると考えられる。また、60代以上では、20−40代と比較してワクチンの接種率は高いが、感染による免疫獲得は低く、高齢者層での感染拡大が懸念される。なお、献血検体を用いた抗体保有率実態調査による国民の抗体保有率は重要なデータであるが、単純集計の速報でもあり、今後より詳細な解析を踏まえ評価することが必要。
- 【接触状況】
-
夜間滞留人口について、地域差がみられるが、東京、愛知、京都、大阪、福岡など大都市を中心に、昨年同時期と比較して同一又は上回る水準で推移している。年末に向けて、社会経済活動の活発化による接触機会の増加等が懸念される。
- 【流行株】
-
国内では現在BA.5系統が主流となっているが、BQ.1系統やXBB系統などのオミクロン株の亜系統は、より免疫逃避能があるとされ、海外で感染者数増加の優位性が指摘されている。特にBQ.1系統は国内で割合が増加しつつあり、注視が必要。
- 【気候・季節要因】
-
北日本をはじめ全国的に気温の低下がみられ、換気がされにくい場合がある。 また、冬の間は呼吸器ウイルス感染症が流行しやすくなる。
医療提供体制等の状況について
- 全国的には、病床使用率は上昇傾向にあり、ほとんどの地域で3割を上回り、感染者数が多い地域などでは5割を上回っている。重症病床使用率は総じて低い水準にあるが、2、3割の地域もみられる。
- 介護の現場では、施設内療養や、療養者及び従事者の感染がみられる。
- 救急搬送困難事案については、非コロナ疑い事案、コロナ疑い事案ともに、引き続き全国的に増加傾向となっている。
必要な対策
基本的な考え方について
- 限りある医療資源の中でも高齢者・重症化リスクの高い方に適切な医療を提供するための保健医療体制の強化・重点化を進めることが必要。また、国民一人ひとりの自主的な感染予防行動の徹底をお願いすることにより、高齢者等重症化リスクの高い方を守るとともに、通常医療を確保する。
- 11月18日の政府対策本部決定に基づき、外来医療等の状況に応じた感染拡大防止措置を講じていく。
- 国、自治体は、日常的な感染対策の必要性を国民に対して改めて周知するとともに、感染防止に向けた国民の取組を支援するような対策を行う。
1.ワクチン接種の更なる促進
- 「オミクロン株対応ワクチン」について、初回接種を完了した全ての12歳以上の者に対する接種を進めることが必要。
- BA.4-5対応型ワクチンの接種も開始されたが、BA.1対応型ワクチンとBA.4-5対応型ワクチンいずれも従来型ワクチンを上回る効果が期待されるため、いずれか早く打てるワクチンの接種を進めることが必要。最終接種からの接種間隔については、5か月以上から3か月以上に短縮されたことを受け、接種を希望するすべての対象者が年内にオミクロン株対応ワクチンの接種を完了するよう呼びかける。
- 未接種の方には、できるだけ早い時期に初回接種を検討していただくよう促していく。
- 小児(5~11歳)の接種については、初回接種とともに追加接種を進める。
- 小児(6か月~4歳)の初回接種が薬事承認され、特例臨時接種に位置づけられたことを踏まえ、初回接種を進める。
2.検査の活用
- 国と自治体は検査ができる体制を確保し、検査の更なる活用が求められる。
- 高齢者施設等について、従事者への頻回検査(施設従事者は週2~3回程度)を実施する。
- 有症状者が抗原定性検査キットで自ら検査を行い、陽性の場合に健康フォローアップセンター等で迅速に健康観察を受けられる体制整備の更なる推進が必要。
- OTC化されインターネット販売もされている抗原定性検査キットについて、一層利活用を進める。
3.保健医療提供体制の確保
国の支援のもと、都道府県等は、主に以下の病床や発熱外来等のひっ迫回避に向けた対応が必要。
- 病床確保計画に基づく新型コロナウイルス感染症の全体の確保病床数は引き続き維持し、感染拡大時には時機に遅れることなく増床を進めるとともに、新型コロナ病床を有していない医療機関に対しても、院内において新型コロナ患者が生じた場合の対応能力の向上を支援(病室単位でのゾーニングの推進等)することにより、新型コロナの対応が可能な医療機関の増加を引き続き図ること
- 確保病床等の即応化や、病床を補完する役割を担う臨時の医療施設等の整備に加え、宿泊療養施設や休止病床の活用など、病床や救急医療のひっ迫回避に向けた取組
- 入院治療が必要な患者が優先的に入院できるよう適切な調整(後方支援病院等の確保・拡大、早期退院の判断の目安を4日とすることの周知など転院・退院支援等による病床の回転率の向上等)、高齢者施設等における頻回検査等の実施や平時からの医療支援の更なる強化
- 発熱外来の診療時間の拡大、箇所数の増加等のほか、地域外来・検査センターや電話・オンライン診療の強化等による外来医療体制の強化・重点化
- 受診控えが起こらないよう配慮の上、例えば無症状で念のための検査のためだけの救急外来受診を控えることについて、地域の実情に応じて地域住民に周知。併せて、体調悪化時などに不安や疑問に対応できるよう、医療従事者等が電話で対応する相談窓口を周知するとともに、こうした相談体制を強化
- 職場・学校等において療養開始時に検査証明を求めないことの徹底
4.新型コロナウイルスと季節性インフルエンザの同時流行に備えた対応
- 同時流行下に多数の発熱患者等が生じる場合も想定し、各地域の実情に応じて、発熱外来の強化や発熱外来がひっ迫する場合に備えた電話診療・オンライン診療の強化、健康フォローアップセンターの拡充と自己検査キットの確保、相談体制の強化等を進める。また、新型コロナウイルス感染症の新たな治療の選択肢であり医師の適応確認の上処方される経口薬含め、治療薬の円滑な供給を進める。
- 都道府県は、地域の実情に応じた外来医療の強化等の体制整備の計画に基づき、保健医療体制の強化・重点化に取り組む。
- 国民各位への情報提供とともに、感染状況に応じた適切なメッセージを発信することが必要であり、従来の抗原定性検査キット・解熱鎮痛薬の早めの準備の呼びかけ等に加え、重症化リスクに応じた外来受診・療養を呼びかける。
- 併せて、感染した場合にもできる限り重症化を防ぐため、新型コロナウイルス感染症と季節性インフルエンザのワクチンについて、接種対象者への接種を進める。
- なお、感染者数が膨大となり医療のひっ迫が生じる場合や、ウイルスの特性に変化が生じ病原性が強まる等の場合には、住民や事業者に対する感染拡大防止や医療体制の機能維持に関する更なる協力の要請・呼びかけや、行動制限を含む実効性の高い強力な感染拡大防止措置等が考えられ、状況に応じた対応を行うことが必要。
5.サーベイランス・リスク評価等
- 発生届の範囲の限定、届け出項目の重点化、多くの感染による検査診断・報告の遅れ、受診行動の変化などにより、現行サーベイランスの精度の低下が懸念され、発生動向把握のため、実効性ある適切なサーベイランスの検討を速やかに進めることが必要。また、変異株について、 ゲノムサーベイランスで動向の監視の継続が必要。
- リスク評価について、新型コロナウイルス感染症に関する病原性、感染力、変異等についての検討を速やかに進めることが必要。
6.効果的な換気の徹底
屋内での換気が不十分にならないよう、効果的な換気方法の周知・推奨が必要(エアロゾルを考慮した気流の作り方、気流を阻害しないパーテーションの設置等)。
7.基本的な感染対策の再点検と徹底
以下の基本的感染対策の再点検と徹底が必要。
- 場面に応じた不織布マスクの正しい着用、手指衛生、換気の徹底などの継続
- 3密や混雑、大声を出すような感染リスクの高い場面を避ける
- 飲食店での忘年会・新年会は、第三者認証店等を選び、できるだけ少人数で、大声や長時間の滞在を避け、会話の際はマスクを着用する
- 咽頭痛、咳、発熱などの症状がある者は外出を控える
- 医療機関の受診や救急車の利用については目安を参考にする
- 自宅などにおいて抗原定性検査キット・解熱鎮痛薬を準備する
- できる限り接触機会を減らすために、例えば、職場ではテレワークの活用等の取組を再度推進するなどに取り組む
- イベントや会合などの主催者は地域の流行状況や感染リスクを十分に評価した上で開催の可否を含めて検討し、開催する場合は感染リスクを最小限にする対策を実施する
- 陽性者の自宅療養期間について、短縮された期間中は感染リスクが残存することから、自身による検温などの体調管理を実施し、外出する際には感染対策を徹底すること。また、高齢者等重症化リスクのある方との接触などは控えるよう求めることが必要。
- 症状軽快から24時間経過後または無症状の場合の、食料品等の買い出しなど必要最小限の外出の許容について、外出時や人と接する時は必ずマスク着用、人との接触は短時間、移動に公共交通機関は利用しないなど、自主的な感染予防行動の徹底が必要。
≪参考:オミクロン株とその亜系統の特徴に関する知見≫
- 【感染性・伝播性】
-
オミクロン株はデルタ株に比べ、世代時間が約2日(デルタ株は約5日)に短縮、倍加時間と潜伏期間も短縮し、感染後の再感染リスクや二次感染リスクが高く、感染拡大の速度も非常に速いことが確認されている。なお、報告されているデータによれば、これまでの株と同様に発症前の伝播は一定程度起きていると考えられる。
- 【感染の場・感染経路】
-
国内では、多くの感染がこれまでと同様の機会(換気が不十分な屋内や飲食の機会等)で起きており、感染経路もこれまでと同様、飛沫が粘膜に付着することやエアロゾルの吸入、接触感染等を介していると考えられている。
- 【重症度等】
-
オミクロン株による感染はデルタ株に比べて相対的に入院のリスク、重症化のリスクが低いことが示されているが、現時点で分析されたオミクロン株による感染の致命率は、季節性インフルエンザの致命率よりも高いと考えられる。また、肺炎の発症率についても季節性インフルエンザよりも高いことが示唆されているが、限られたデータであること等を踏まえると、今後もさまざまな分析による検討が必要。
昨年末からの感染拡大における死亡者は、昨年夏の感染拡大と比べ、感染する前から高齢者施設に入所している利用者が感染し、基礎疾患の悪化等の影響で死亡するなど、新型コロナが直接の死因でない事例も少なくないことが報告されている。また、新型コロナ発生当初からデルタ株流行期までは、典型的な新型コロナ感染によるウイルス性肺炎によって重篤な呼吸不全を発症する事例が多かったが、オミクロン株流行期には、入院前からの基礎疾患の悪化や入院中の別の合併症の発症など、肺炎以外の疾患が死亡の主たる要因との報告がある。
今夏の感染拡大では、前回に引き続き、昨年夏の感染拡大のときよりも重症化率の減少や、入院患者に占める高齢者の割合が上昇している。さらに、今夏の感染拡大における死亡者は、昨年末からの感染拡大と比べ、人工呼吸・ネーザルハイフローの使用率やステロイドの処方率が下がっている。
小児等の感染では内因性死亡が明らかとされた死亡例において、基礎疾患のなかった症例も死亡しており、痙攣、意識障害などの神経症状や、嘔吐、経口摂取不良等の呼吸器症状以外の全身症状の出現にも留意が必要といった実地調査結果の暫定報告がなされている。
- 【ウイルスの排出期間】
-
国内データによれば発症後10日目までは感染リスクが残存し、発症後7日目までが感染力が高く、5日間待機後でもまだ3分の1の患者が感染性のあるウイルスを排出している状態。8日目(7日間待機後)になると、多くの患者(約85%)は感染力のあるウイルスを排出しておらず、当該ウイルスを排出している者においても、ウイルス量は発症初期と比べ7日目以降では6分の1に減少したとの報告がある。
- 【ワクチン効果】
-
従来型ワクチンについては、初回免疫によるオミクロン株感染に対する感染予防効果や発症予防効果は著しく低下する。入院予防効果については、半年間は一定程度保たれているものの、その後50%以下に低下することが報告されている。一方で、3回目接種によりオミクロン株感染に対する感染予防効果、発症予防効果や入院予防効果が回復することや、3回目接種後のワクチン効果の減衰についても海外から報告されている。 オミクロン株対応ワクチン(BA.4-5対応型)については、接種後0-2か月(中央値1か月)での発症予防効果が認められたと報告されている。
- 【オミクロン株の亜系統】
-
引き続き、世界的にBA.5系統が主流となっているが、スパイクタンパク質に特徴的な変異を有するオミクロンの亜系統、及び組換え体が複数報告されている。欧州及び米国から多く報告されているBQ.1系統(BA.5.3系統の亜系統)、インドやシンガポールなどを中心に報告されているXBB系統(BJ.1系統(BA.2.10系統の亜系統)とBM.1.1.1系統(BA.2.75.3系統の亜系統)の組換え体)等、感染者数増加の優位性が指摘されている亜系統もある。欧米では、BQ.1系統の占める割合が増加している国もあり、国内でも割合が増加しつつある。また、WHO等によると、これらの変異株について、免疫逃避から感染者数増加の優位性につながっている可能性は指摘されているが、これまでに得られた情報によると、感染性や重症度等が高まっていることは示唆されていない。新たなこれらの亜系統や組換え体の特性について、引き続き、諸外国の状況や知見を収集・分析するとともに、ゲノムサーベイランスによる監視を続けていくことが必要。