(2013年05月07日改訂)
風疹(rubella)は、発熱、発疹、リンパ節腫脹を特徴とするウイルス性発疹症である。症状は不顕性感染から、重篤な合併症併発まで幅広く、臨床症状のみで風疹と診断することは困難な疾患である。
風疹に感受性のある妊娠20週頃までの妊婦が風疹ウイルスに感染すると、出生児が先天性風疹症候群を発症する可能性がある。
男女ともがワクチンを受けて、まず風疹の流行を抑制し、女性は感染予防に必要な免疫を妊娠前に獲得しておくことが重要である。
疫学
1990年代前半までの我が国では、5~6年ごとに大規模な全国流行がみられていた(1976、1982、1987、1992年)。男女幼児が定期接種の対象になってから、大規模な全国流行は見られなくなったが、2004年に、推計患者数約4万人の流行があり、10人の先天性風疹症候群が報告された。
感染症発生動向調査では、2007年までは全国約3,000カ所の小児科定点より報告される定点把握疾患であったが、2008年から5類感染症全数把握疾患に変更となり、すべての医師に最寄りの保健所への届出が義務づけられた。
2011年にアジアで大規模な風疹流行が発生し、海外で感染を受けて帰国した後に風疹を発症する成人男性と職場での集団発生が散発的に報告されるようになった。2010年に87人であった報告数は2011年に378人となり、2012年には2,392人〔暫定数〕となった。2013年は患者数が更に急増し、2013年5月1日現在の報告数は5,442人となり、2012年1年間の2倍以上となった。首都圏と近畿地方が多いが、急速に全国に感染が拡大している。報告患者の9割が成人であり、男性が女性の約3.5倍である。男性は20~40代に多く、女性は20代に多い。この流行の特徴は、我が国の風疹の定期予防接種の制度(後述)で説明できる。
2012年10月~2013年4月までの7ヶ月間に10人の先天性風疹症候群が報告された。妊婦が感染した時期は2012年前半と推定されるが、2013年第1~17週〔5,442人〕と、2012年第1~17週〔158人〕の風疹患者報告数を比較すると、2013年は2012年の約35倍である。
病原体
風疹ウイルスはTogavirus科Rubivirus属に属する直径60〜70nmの(+)鎖の一本鎖RNAウイルスで、エンベロープを有する。血清学的には亜型のない単一のウイルスで、E1蛋白質の遺伝子解析によって13の遺伝子型に分類されている。2004年の流行では1jが主流であったが、2012年以降、国内では検出されていない。2011年以降、南・東・東南アジアで流行中の2Bと1Eが国内に侵入し、これらが定着し拡大している。
上気道粘膜より排泄されるウイルスが飛沫を介して伝播されるが、風疹の基本再生算数(R0)は5~7であるのに対して、麻疹(12~18)、流行性耳下腺炎(4~7)、百日咳(12~17)とされている。(History and Epidemiology of Global Smallpox Eradication: From the training course titled "Smallpox: Disease, Prevention, and Intervention".The CDC and the World Health Organization. Slide 16-17.)。
臨床症状
感染から14〜21日(平均16〜18 日)の潜伏期間の後、発熱、発疹、リンパ節腫脹(ことに耳介後部、後頭部、頚部)が出現するが、発熱は風疹患者の約半数にみられる程度である。また不顕性感染が15(~30)%程度存在する。3徴候のいずれかを欠くものについての臨床診断は困難であることに加え、溶血性連鎖球菌による発疹、伝染性紅斑、修飾麻疹、エンテロウイルス感染症、伝染性単核球症など似た症状を示す発熱発疹性疾患や薬疹との鑑別が必要になり、確定診断のためには検査室診断を要する。
 |
 |
|
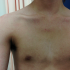
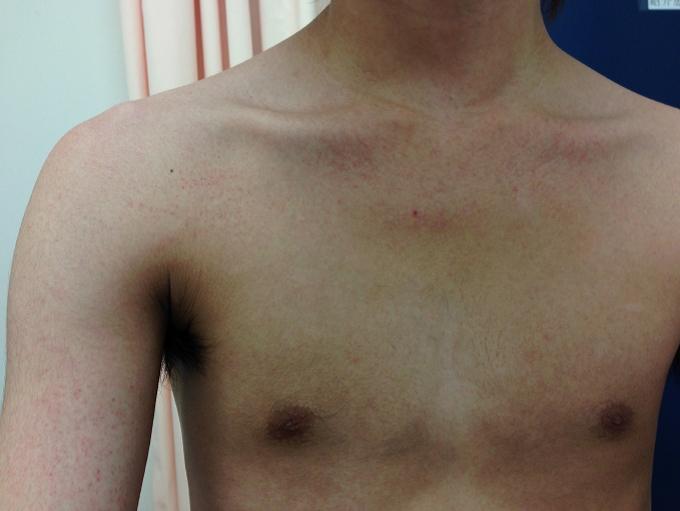
写真1. 風疹による発疹(成人)。 国立国際医療研究センター忽那医師提供 |
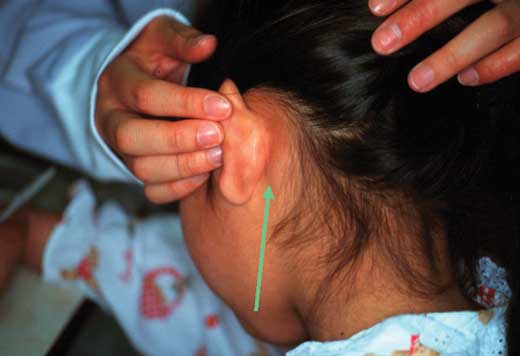
写真2. 耳介後部リンパ節の腫脹が見られる |
多くの場合、発疹は淡紅色で、小さく、皮膚面よりやや隆起しており、全身に広がるにはさらに数日間を要することがある。通常色素沈着や落屑はみられないが、発疹が強度の場合にはこれらを伴うこともある。リンパ節は発疹の出現する数日前より腫れはじめ、3〜6週間位持続する(写真2)。カタル症状、眼球結膜の充血を伴うが、これも麻疹に比して軽症である。ウイルスの排泄期間は発疹出現の前後約1週間とされているが、解熱すると排泄されるウイルス量は激減し、急速に感染力は消失する。
基本的には予後良好な疾患であるが、高熱が持続したり、血小板減少性紫斑病(1/3,000〜5,000人)、急性脳炎(1/4,000〜6,000人)などの合併症により、入院が必要になることがある。成人では、手指のこわばりや痛みを訴えることも多く、関節炎を伴うこともある(5〜30%)が、そのほとんどは一過性である。
風疹に伴う最大の問題は、感受性のある妊娠20週頃までの妊婦が感染したことにより、風疹ウイルス感染が胎児におよび、先天異常を含む様々な症状を呈する先天性風疹症候群(congenital rubella syndrome:CRS)が出現することにある(頻度を含めた詳細は感染症週報IDWR2000年第7週号参照)。妊娠中の感染時期により重症度、症状の種類が様々である。先天異常として発生するものとしては、先天性心疾患(動脈管開存症が多い)、難聴、白内障、色素性網膜症などが挙げられる。先天異常以外に新生児期に出現する症状としては、低出生体重、血小板減少性紫斑病、溶血性貧血、黄疸、間質性肺炎、髄膜脳炎などが挙げられる。また、進行性風疹全脳炎、糖尿病、精神運動発達遅滞などが見られることがある。
病原診断
ウイルスの分離が基本であるが通常は行われず、健康保険適応ではない。急性期の咽頭ぬぐい液、血液、尿から風疹ウイルス遺伝子をRT-PCR法、リアルタイムRT-PCR法等の方法で検出する方法が最も早期診断に有用であるが、実施可能な機関は一部の研究所や大学等に限られている。
血清診断は健康保険適応になっており、一般的に最も多く用いられている。赤血球凝集抑制反応(HI)、酵素抗体法(ELISA)が代表的である。急性期と回復期のペア血清で、抗体価が陽転あるいは有意上昇(HI法:4倍以上、EIA法:2倍以上)することにより診断する。急性期に風疹特異的IgM抗体が検出されれば、単一血清での診断も可能であるが、発疹出現3日以内では陽性になっていない場合もあり(偽陰性)、発疹出現後4日以降に再検査が必要となる。一方、風疹以外の疾患で弱陽性になる場合があることや(偽陽性)、長期間風疹IgM抗体価の弱陽性が続く症例があることが報告されている。
治療・予防
発熱、関節炎などに対しては解熱鎮痛剤が用いられるが、特異的な治療法はなく、症状を和らげる対症療法のみである。
弱毒生ワクチンが実用化され、広く使われている。先進国ではMMR(麻疹・おたふくかぜ・風疹)混合ワクチンとして使用している国がほとんどであるが、我が国では1989年4月~1993年4月までの4年間、麻疹の定期接種(生後12カ月~72カ月未満)の際に、選択しても良いという形で導入されたが、おたふくかぜワクチン株による無菌性髄膜炎の多発により中止となり、それ以降使用されていない。一方、まだ風疹ワクチンが小児の定期接種に導入されていない国も多く、これらの国々では大規模な風疹の流行と先天性風疹症候群の多発が認められている。
我が国では1977年8月~1995年3月までは中学生の女子のみが風疹ワクチン定期接種の対象であった。1994年の予防接種法改正により、1995年4月からその対象は生後12カ月以上〜90カ月未満の男女(標準は生後12カ月〜36カ月以下)に変更になった。また経過措置として、12歳以上〜16歳未満の中学生男女についても接種の対象とされた。学校での集団接種は保護者同伴で医療機関を受診して受ける個別接種に変更となり、幼児の接種率は比較的高かったが、中学生での接種率は激減した。これを受けて、2001年11月7日~2003年9月30日までの期間に限って、1979年4月2日~1987年10月1日生まれの男女はいつでも定期接種(経過措置分)として受けられる制度に変更になったが、対象者にこの情報は十分に伝わらず、接種率上昇には繋がらなかった。
2006年度からMR(麻疹・風疹)混合ワクチンが定期接種に導入され、1歳と小学校入学前1年間の幼児(6歳になる年度)の2回接種となった。また、2007年に10~20代を中心とした麻疹の全国流行を受けて、2008年度~2012年度の時限措置として、中学1年生(13歳になる年度)あるいは高校3年生相当年齢(18歳になる年度)の者を対象に、2回目の定期接種が原則MRワクチンで行われることとなった。2回目の接種機会は、生年月日により、小学校入学前1年間(第2期)、中学1年生(第3期)、高校3年生相当年齢(第4期)の違いがあるが、第4期の接種率は特に大都市圏で低かった。
全国約15の地方衛生研究所の協力を得て、約5,000人規模で毎年調査が行われている感染症流行予測事業の2012年度の結果を見ると、定期予防接種率の上昇と2回接種制度の効果により小児の抗体保有率は高くなり、2歳以上のHI抗体保有率(HI価8以上)は概ね90%以上であった。一方、成人では男性の30代(73~84%)、40代(81~86%)では、女性(97~98%)と比較して11~25ポイント抗体保有率が低かった。20代は男性90%、女性95%と男性がやや低く、50歳以上は男性88%、女性89%で男女差はなかった。妊婦健診でHI価<8(陰性)、8,16の低抗体価の者には、産後早期のワクチン接種が推奨されている。
感染症法における取り扱い (2018年2月2日現在)
「風しん」は全数報告対象(5類感染症)であり、診断した医師は直ちに最寄りの保健所に届け出なければならない。
届出基準は下記URL参照
http://www.mhlw.go.jp/bunya/kenkou/kekkaku-kansenshou11/01-05-14-02.html(風しん)
「先天性風しん症候群」は全数報告対象(5類感染症)であり、診断した医師は7日以内に最寄りの保健所に届け出なければならない。
届出基準は下記URL参照
http://www.mhlw.go.jp/bunya/kenkou/kekkaku-kansenshou11/01-05-10.html(先天性風しん症候群)
学校保健安全法における取り扱い (2013年5月1日現在)
風しんは第2種の学校感染症に定められており、発しんが消失するまで出席停止とされている。ただし、病状により学校医その他の医師において感染の恐れがないと認めたときは、この限りでない。
また、以下の場合も出席停止期間となる。
- 患者のある家に居住する者又はかかっている疑いがある者については、予防処置の施行その他の事情により学校医その他の医師において感染のおそれがないと認めるまで。
- 発生した地域から通学する者については、その発生状況により必要と認めたとき、学校医の意見を聞いて適当と認める期間
- 流行地を旅行した者については、その状況により必要と認めたとき、学校医の意見を聞いて適当と認める期間